血液净化:高血压为什么老是上“头条”
[本文为疾病百科知识,仅供阅读] 发布日期:2019-11-15 阅读:1,524根据明确数据调查,在日常四个成年人当中,就会有一个高血压患者,随着近些年的数据对比,患病人数总体也是呈递增的趋势。是什么因素导致我国高血压患者越来越多?

我国人群高血压发病重要危险因素

高钠、低钾膳食:是我国人群重要的高血压发病危险因素。研究人群 24 小时尿钠排泄量中位数增加 2.3g(100mmol/d),收缩压(SBP)/舒张压(DBP)中位数平均升高 5 ~7/2~4mmHg。
现况调查发现 2012 年我国 18 岁及以上居民的平均烹调盐摄入量为 10.5g,较推荐的盐摄入量水平高了 75.0%,且中国人群普遍对钠敏感。《健康中国行动(2019-2030 年)》提出目标到 2030 年人均食盐每日摄入量不超过 5g。
超重和肥胖:超重和肥胖显着增加人群全因死亡的风险,同时也是高血压患病的重要危险因素。
中国成年人超重和肥胖与高血压发病关系的随访研究结果发现,随着体质指数(BMI)的增加,超重组和肥胖组的高血压发病风险是体重正常组的 1.16~1.28 倍。超重和肥胖与高血压患病率关联最显着。
过量饮酒:限制饮酒与血压下降显着相关,酒精摄入量平均减少 67%,SBP 下降 3.31mmHg,DBP 下降 2.04mmHg 。目前有关少量饮酒有利于心血管健康的证据尚不足,相关研究表明,即使对少量饮酒的人而言,减少酒精摄入量也能够改善心血管健康,减少心血管疾病的发病风险。
长期精神紧张:长期精神紧张是高血压患病的危险因素,精神紧张可激活交感神经从而使血压升高。
其他危险因素:除了以上高血压发病危险因素外,其他危险因素还包括年龄、高血压家族史、缺乏体力活动,以及糖尿病、血脂异常等。近年来大气污染也备受关注。
高血压的诊断性评估
诊断性评估的内容包括以下三方面:
确立高血压诊断,确定血压水平分级;
判断高血压的原因,区分原发性或继发性高血压;
寻找其他心脑血管危险因素、靶器官损害以及相关临床情况,从而做出高血压病因的鉴别诊断和评估患者的心脑血管疾病风险程度,指导诊断与改善。
诊室血压测量步骤
要求受试者安静休息至少 5 分钟后开始测量坐位上臂血圧,上臂应置于心脏水平;
推荐使用经过验证的上臂式医用电子血压计,水银柱血压计将逐步被淘汰;
使用标准规格袖带(气囊长 22~26cm、宽 12cm),肥胖者或臂围大者(>32cm)应使用大规格气囊袖带;
首诊时测量两上臂血压,以血压读数较高的一侧作为测量的上臂;
测量血压时,应至少测量 2 次,间隔 1~2 分钟,若差别 ≤5mmHg,则取 2 次测量的平均值;若差别 >5mmHg,应再次测量,取 3 次测量的平均值;
老年人、糖尿病患者及出现体位性低血压情况者,应该加测站立位血压,站立位血在卧位改为站立位后 1 分钟和 3 分钟时测量;
在测量血压的同时,应测定脉率;
评估靶器官损害
在高血压患者中,评估是否有靶器官损害是高血压诊断评估的重要内容,特别是检出无症状性亚临床靶器官损害。早期检出并及时改善,亚临床靶器官损害是可以逆转的。 提倡因地因人制宜,采用相对简便、费效比适当、易于推广的检查手段,开展亚临床靶器官损害的筛查和防治。
心脏:左心室肥厚(LVH)是心血管事件独立的危险因素,常用的检查方法包括心电图、超声心动图。其他评估高血压心脏损害的方法还有胸部 X 线检查、运动试验、心脏同位素显像、CTA 、MRI 及 MRA 、冠状动脉造影等。 肾脏:肾脏损害主要表现为血清肌酐升高、估算的肾小球滤过率(eGFR)降低,或尿白蛋白排出量增加。高血压患者,尤其合并糖尿病时,应定期检查尿白蛋白排泄量,监测 24 小时尿白蛋白排泄量或尿白蛋白/肌酐比值。 大血管:颈动脉内膜中层厚度(IMT)可预测心血管事件,粥样斑块的预测作用强于 IMT。而大动脉僵硬度增加预测心血管风险的证据日益增多。 眼底:视网膜动脉病变可反映小血管病变情况,高血压伴糖尿病患者的眼底镜检查尤为重要。常规眼底镜检查的高血压眼底改变,按 Keith-Wagener 和 Barker 四级分类法,3 级或 4 级高血压眼底对判断预后有价值。 脑:头颅 MRA 或 CTA 有助于发现脑腔隙性病灶、无症状性脑血管病变(如颅内动脉狭窄、钙化和斑块病变、血管瘤)以及脑白质损害,但不推荐用于靶器官损害的临床筛查。
高血压分类与分层
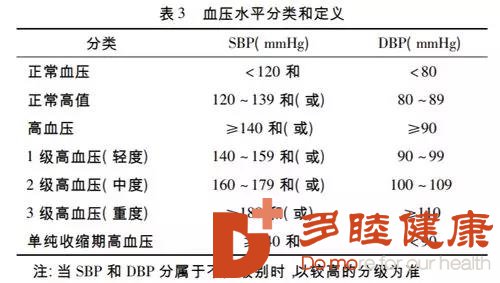
高血压定义:在未使用降压药物的情况下,诊室收缩压(SBP)≥140mmHg 和(或)舒张压(DBP)≥90mmHg。根据血压升高水平,将高血压分为 1 级、2 级和 3 级。
根据血压水平、心血管危险因素、靶器官损害、临床并发症和糖尿病进行心血管风险分层,分为低危、中危、高危和很高危 4 个层次。

高血压降压目标与策略
高血压改善的根本目标是降低发生心脑肾及血管并发症和死亡的总危险。降压改善的获益主要来自血压降低本身。
在改善生活方式的基础上,应根据高血压患者的总体风险水平决定给予降压药物,同时干预可纠正的危险因素、靶器官损害和并存的临床疾病。
在条件允许的情况下,应采取强化降压的改善策略,以取得最大的心血管获益。
降压目标:一般高血压患者应降至 <140/90mmHg(Ⅰ,A);能耐受者和部分高危及以上的患者可进一步降至 <130/80mmHg(Ⅰ,A)。
降压达标的方式:除高血压急症和亚急症外,对大多数高血压患者而言,应根据病情,在 4 周内或 12 周内将血压逐渐降至目标水平(Ⅰ,C)。
降压药物改善的时机:在改善生活方式的基础上,血压仍 ≥140/90mmHg 和(或)高于目标血压的患者应启动药物改善(Ⅰ,A)。
高危和很高危的患者,应及时启动降压药物改善,并对并存的危险因素和合并的临床疾病进行综合改善;
中危患者,可观察数周,评估靶器官损害情况,改善生活方式,如血压仍不达标,则应开始药物改善;
低危患者,则可对患者进行 1~3 个月的观察,密切随诊,尽可能进行诊室外血压监测,评估靶器官损害情况,改善生活方式,如血压仍不达标可开始降压药物改善。
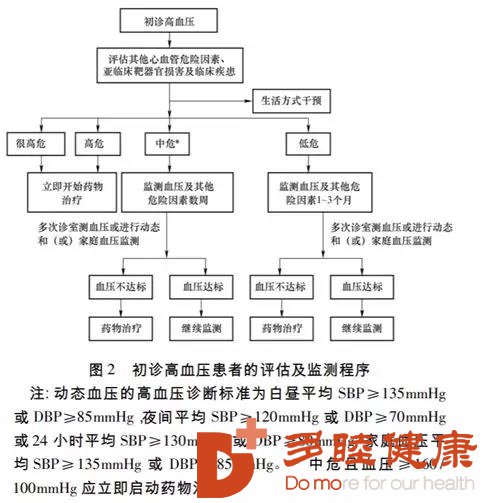
初诊高血压患者的评估及监测程序
生活方式干预
生活方式干预在任何时候对任何高血压患者(包括正常高值者和需要药物改善的高血压患者)都是合理、有效的改善,其目的是降低血压、控制其他危险因素和临床情况。
生活方式干预对降低血压和心血管危险的作用肯定,所有患者都应采用,主要措施包括:
减少钠盐摄入,每人每日食盐摄入量逐步降至<6g,增加钾摄入(Ⅰ,B);
合理膳食,平衡膳食(Ⅰ,A);
控制体重,使 BMI < 24; 腰围: 男性< 90cm; 女性< 85cm(Ⅰ,B);
不吸烟,彻底戒烟,避免被动吸烟(Ⅰ,C) ;
不饮或限制饮酒(Ⅰ,B);
增加运动,中等强度; 每周 4~7 次; 每次持续 30 ~ 60 分钟(Ⅰ,A);
减轻精神压力,保持心理平衡(Ⅱa,C)。
高血压的药物改善
降压药应用的基本原则
常用的五大类降压药物均可作为初始改善用药,建议根据特殊人群的类型、合并症选择针对性的药物,进行个体化改善。
应根据血压水平和心血管风险选择初始单药或联合改善。
一般患者采用常规剂量;老年人及高龄老年人初始改善时通常应采用较小的有效改善剂量。根据需要,可考虑逐渐增加至足剂量。
优先使用长效降压药物,以有效控制 24 小时血压,更有效预防心脑血管并发症发生。
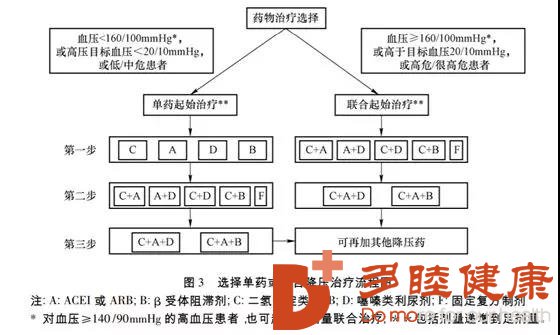
对血压 ≥160/100mmHg、高于目标血压 20/10mmHg 的高危患者,或单药改善未达标的高血压患者应进行联合降压改善(Ⅰ,C),包括自由联合或单片复方制剂。
对血压 ≥140/90mmHg 的患者,也可起始小剂量联合改善(Ⅰ,C)。
常用降压药物
常用降压药物包括钙通道阻滞剂(CCB)、血管紧张素转化酶抑制剂(ACEI)、血管紧张素受体拮抗剂 ARB、利尿剂和 β 受体阻滞剂五类,以及由上述药物组成的固定配比复方制剂。
本指南建议五大类降压药物均可作为初始和维持用药的选择,应根据患者的危险因素、亚临床靶器官损害以及合并临床疾病情况,合理使用药物,优先选择某类降压药物。这些临床情况可称为强适应证。
此外,α 受体阻滞剂或其他种类降压药有时亦可应用于某些高血压人群。
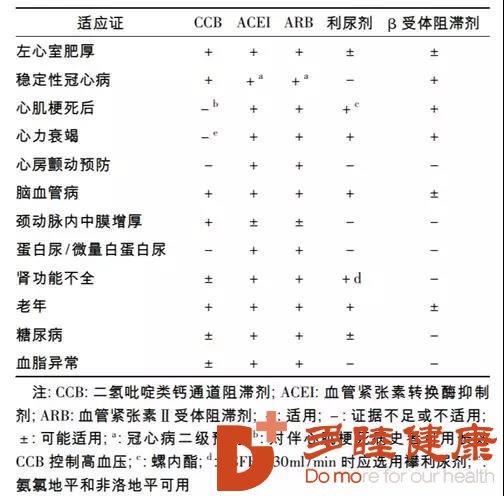

降压药的联合应用
联合应用降压药物已成为降压改善的基本方法。为了达到目标血压水平,大部分高血压患者需要使用 2 种或 2 种以上降压药物。 联合用药的适应证:血压 ≥160/100mmHg 或高于目标血压 20/10mmHg 的高危人群,往往初始改善即需要应用 2 种降压药物。如血压超过 140/90 mmHg,也可考虑初始小剂量联合降压药物改善。如仍不能达到目标血压,可在原药基础上加量,或可能需要 3 种甚至 4 种以上降压药物。
CHIEF 研究表明,初始联合改善对国人心血管中高危的中老年高血压患者有良好的降压作用,明显提高血压控制率。
联合用药方案流程图如下所示:
相关危险因素的处理
高血压伴血脂异常:高血压伴血脂异常的患者,应在改善性生活方式改变的基础上,积极降压改善以及适度降脂改善。
对 ASCVD 风险低中危患者,当严格实施生活方式干预 6 个月后,血脂水平不能达到目标值者,则考虑药物降脂改善。
对 ASCVD 风险中危以上的高血压患者,应立即启动他汀改善。采用中等强度他汀类改善(Ⅰ,A),必要时采用联合降胆固醇药物改善。
高血压伴有缺血性心脑血管病的患者,推荐进行抗血小板改善(Ⅰ,A);
高血压合并血糖异常患者:血糖控制目标 HbA1c<7% ; 空腹血糖 4.4~7.0mmol/L;餐后 2 小时血糖或高峰值血糖 <10.0mmol/L。容易发生低血糖、病程长、老年人、合并症或并发症多的患者,血糖控制目标可以适当放宽。
高血压并发心房颤动(房颤)的改善:易发生房颤的高血压患者(如合并左房增大、左心室肥厚、心功能降低) ,推荐使用 RAS 抑制药物(尤其 ARB),以减少房颤的发生(IIa,B)。
具有血栓栓塞危险因素的房颤患者,应按照现行指南进行抗凝改善(Ⅰ,A)。
高血压伴多重危险因素的管理:生活方式干预是高血压合并多重危险因素患者心血管疾病预防的基础。建议高血压伴同型半胱氨酸升高的患者适当补充新鲜蔬菜水果,必要时补充叶酸(Ⅱa,B)。
特殊人群高血压的处理
老年高血压
65~79 岁的普通老年人,血压 ≥150/90mmHg 时推荐开始药物改善(Ⅰ,A),≥140/90mmHg 时可考虑药物改善(Ⅱa,B);≥80 岁的老年人,SBP ≥160mmHg 时开始药物改善(Ⅱa,B)。 65~79 岁的老年人,首先应降至 <150/90mmHg;如能耐受,可进一步降至<140/90mmHg(Ⅱa,B)。≥80 岁的老年人应降至<150/90mmHg(Ⅱa,B)。
儿童与青少年高血压
建议从 3 岁起测量血压;选择合适尺寸袖带对准确测量儿童血压至关重要,多数 ≥12 岁儿童可使用成人袖带。 儿童高血压的诊断根据三次非同日的血压水平进行,三次 SBP 和(或)DBP 均 ≥ P95 时诊断为高血压;但一次的 SBP 和(或)DBP 达到 2 级高血压分界点时,即可诊断为高血压。 对 1 级高血压,强调积极的生活方式干预;对 2 级高血压的药物改善从小剂量和单一用药开始,个体化调整改善方案和改善时限。
妊娠高血压
对于妊娠高血压患者,推荐血压 ≥150/100mmHg 时启动药物改善,改善目标为 150/100mmHg 以下(Ⅱb,C)。 如无蛋白尿及其他靶器官损伤存在,也可考虑 ≥160/110mmHg 时启动药物改善(Ⅰ,C)。 妊娠合并轻度高血压时,强调非药物改善,并积极监测血压、定期复查尿常规等相关检查。
高血压伴脑卒中
病情稳定的脑卒中患者,血压 ≥140/90mmHg 时应启动降压改善,降压目标为 <140/90mmHg(Ⅱa,B)。 急性缺血性卒中并准备溶栓者的血压应控制在 <180/110mmHg。 急性脑出血的降压改善:SBP>220mmHg 时,应积极使用静脉降压药物降低血压。患者 SBP>180mmHg 时,可使用静脉降压药物控制血压,160 /90mmHg 可作为参考的降压目标值(Ⅱb,B)。
高血压伴冠心病
推荐 <140/90mmHg 作为合并冠心病的高血压患者的降压目标 (Ⅰ,A) ,如能耐受,可降至 <130/80mmHg(Ⅱa,B),应注意 DBP 不宜降得过低(Ⅱb,C)。 稳定性心绞痛的降压药物应首选 β 受体阻滞剂或 CCB(Ⅰ,A)。
高血压合并心力衰竭
对于高血压合并心力衰竭的患者,推荐的降压目标为 <130/80mmHg(Ⅰ,C)。 高血压合并慢性射血分数降低的心力衰竭(HFrEF)首先推荐应用 ACEI(不能耐受者可使用 ARB)、β 受体阻滞剂和醛固酮拮抗剂(Ⅰ,A)。
高血压伴肾脏疾病
慢性肾脏病(CKD)患者的降压目标: 无白蛋白尿者为<140/90mmHg(Ⅰ,A),有白蛋白尿者为<130/80mmHg(Ⅱa,B)。 建议 18~60 岁的 CKD 合并高血压患者在 ≥140/90mmHg 时启动药物降压改善(Ⅰ,A)。 CKD 合并高血压患者的初始降压改善应包括一种 ACEI(Ⅱa)或 ARB(Ⅱb),单独或联合其他降压药,但不建议 ACEI 和 ARB 两药联合应用(Ⅰ,A)。
高血压合并糖尿病
建议糖尿病患者的降压目标为 <130/80mmHg(Ⅱa,B)。 SBP 在 130~139mmHg 或者 DBP 在 80~89mmHg 的糖尿病患者,可进行不超过 3 个月的非药物改善。如血压不能达标,应采用药物改善。 血压 ≥140/90mmHg 的患者,应在非药物改善基础上立即开始药物改善。伴微量白蛋白尿的患者应该立即使用药物改善(Ⅰ,A)。 首先考虑使用 ACEI 或 ARB;如需联合用药,应以 ACEI 或 ARB 为基础(Ⅰ,A)。
难治性高血压
确定患者是否属于难治性高血压常需配合采用诊室外血压测量。 要寻找影响血压控制不良的原因和并存的疾病因素。 推荐选择常规剂量的 RAS 抑制剂 +CCB+ 噻嗪类利尿剂,也可根据患者特点和耐受性考虑增加各药物的剂量,应达到全剂量。
围术期高血压的血压管理
术前服用 β 受体阻滞剂和 CCB 可以继续维持,不建议继续使用 ACEI 及 ARB。
年龄<60 岁患者血压应控制 <140/90 mmHg;年龄 ≥60 岁,如不伴糖尿病、慢性肾病,SBP 应 <150mmHg;高龄患者(>80 岁), SBP 应维持在 140~150mmHg,如伴糖尿病、慢性肾病,血压控制目标 <140/90 mmHg。
推荐阅读:多睦健康血液净化预防高血压脑梗塞
本文链接地址:http://domo-kenkou.com/xyjhzs/2341.html










